脳卒中センター
鹿児島市立病院脳卒中センターについて
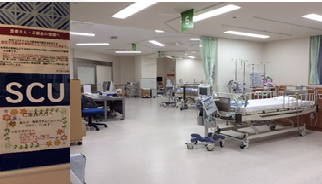

当センターは2008年1月に開設され、24時間365日鹿児島県全域から、救急車、ドクターカー、ドクターヘリで脳卒中の患者さんを受け入れています。また鹿児島県では唯一、2020年11月当初より連続して1次脳卒中センター(Primary Stroke Center)コア施設として日本脳卒中学会より認められています。コア施設は、1次脳卒中センターの中で、施設設備が整い、専門医、症例数ともに十分であり、他施設より血栓回収を24時間365日引き受け可能である施設が認定されます。
2018年12月に脳卒中・循環器病対策法が制定されて以来、我が国の脳卒中診療施設は急速に集約化が進んでいます。今後とも鹿児島県脳卒中診療の中心となるべき施設としての役割をになっていくつもりです。
体制について
体制としては、院内に脳卒中対応可能な脳卒中医師が24時間365日待機しており、他科とも協力しながら、SCU(Stroke Care Unit)や救急病棟ほかで患者さんの入院治療を行っています。
2025年1月現在、脳神経外科7名、脳神経内科9名で脳卒中を含めた脳疾患に対応しています。外科的な手術を得意とする脳神経外科と予防を含めた内科的治療を得意とする脳神経内科が、毎日カンファレンスを行い、密接に協力して脳卒中に対応している非常に稀な施設です。
特に緊急を要するくも膜下出血に対しては日本脳神経外科専門医5名、超急性期脳梗塞治療(血栓回収、tPA)に対しては日本脳血管内治療専門医4名(脳神経内科2名、脳神経外科2名)が常勤しており、県内で最大規模の病院の一つとなっています。血栓回収についても日本脳神経血管内専門医4名が当番を組んで、24時間365日対応しています。
対象疾患について
脳卒中つまり脳血管が原因で突然に起こる病気の総称で、脳梗塞、脳出血、くも膜下出血などを対象としています。
実績について
2024年の脳卒中入院総数は、523名でした。脳梗塞307名、脳出血156名、くも膜下出血53名、一過性脳虚血発作7名でした。超急性期脳梗塞治療である血栓回収は、2015年の世界的なエビデンス確立以降症例が増加し、2019年脳神経内科と合同で行うようになってからさらに増加、近年は脳卒中の集約化が進み、年々増加し、2024年では過去最多の65例に行われています。
当院で使用している血栓回収術前説明を供覧いたします。通常は、非常に限られた時間で手術についての決断を家族にしていただいています。その内容につきまして、お時間のある時に一度読まれるのも良いかと思い、公開しておりますので、ぜひご覧ください。
学会認定施設など
・日本脳卒中学会認定研修教育病院
・PSC(Primary Stroke Center = 一次脳卒中センター)コア施設(2020年11月1日~)
スタッフ紹介
| 役職 | 氏名 | 認定医・専門等資格名 |
|---|---|---|
| 脳卒中センター長 脳神経外科 部長 |
西牟田 洋介 |
・日本脳卒中学会専門医/指導医 |
| 科長 | 谷口 歩 |
・日本脳神経外科学会専門医/指導医 |
| 科長 | 新納 忠明 |
・日本脳神経外科学会専門医/指導医 ・日本脊髄外科学会認定医 ・医学博士 |
| 医師 | 佐藤 雅紀 |
・日本脳神経外科学会専門医 |
| 医員 | 山岸 正之 |
・日本脳神経外科学会専門医 |
| 医員 | 斧淵 奈旺 |
|
| 医員 | 福添 大地 |
|
| 役職 | 氏名 | 認定医・専門等資格名 |
| 脳神経内科 部長 |
渡邊 修 |
・医学博士 ・日本認知症学会専門医/指導医 ・日本老年医学会認定老年科専門医 |
| 科長 | 宮下 史生 | ・日本神経学会専門医/指導医 (専門分野)脳卒中 ・日本脳卒中学会専門医/指導医 ・日本内科学会総合内科専門医/指導医 ・日本脳神経血管内治療学会専門医 |
|
科長 |
牧 美充 |
・日本神経学会専門医/ ・日本認知症学会専門医/指導医 |
| 医師 | 岡田 敬史 |
・日本内科学会総合内科認定医 |
| 医師 | 平嶺 敬人 | ・日本内科学会認定医 ・日本神経学会専門医 ・日本脳神経血管内治療学会専門医 ・日本脳卒中学会専門医 |
| 医員 | 石川 文 | ・日本内科学会内科専門医 ・日本神経学会専攻医 |
| 医員 | 久保 純平 |
・日本内科学会内科専門医 |
| 医員 | 山下 悠亮 |
・日本内科学会専攻医 |
| 医員 | 河合 りら |
・日本神経学会専攻医 |
研修医の先生へ
脳卒中関連の年間入院数が500例以上で、脳卒中診断・治療に必要な諸設備を有し、緊急手術に対応しています。また、定期的にカンファランス(症例検討、CPC、関連学科のセミナーなど)をおこなっています。
